院長の健康情報コラム
新型コロナワクチン後の頭痛・倦怠感の8割弱は心の問題!!
子供は、ストレスや緊張で、血管迷走神経反射が出現することが多くなります。若い女性はPEGの影響なのかアナフィラキシーが多くなります。若い男性の心筋炎もワクチン接種が進行する中でわかりました。マスコミ・SNSでは、ワクチン後の原因不明の死亡の問題も多く取り上げられています。ワクチンの副反応については、徐々に整理されてきましたが、いまだに色々な情報が氾濫しています。ファイザー製のワクチン供給が少ないため、最近は、ファイザー製からモデルナ製への3回目交互接種への副反応への不安が、マスコミで大きく取り上げられています。
最近のクリニック受診者は、ネットで調べてくる方がほとんどです。情報過多による不安が治療や予防接種に影響する弊害も考えられますが、これを科学的に証明するのは難しい領域です。
👉 心の問題が新型コロナワクチンの副反応に関与するのか、科学的な研究が、米国から報告されました。
結論
1回目接種の新型コロナワクチンの76%の全身有害事象(頭痛や倦怠感など)はワクチンそのものによるものではない:ノセボ効果と考えられる。
注射部位の痛みの原因の大半はワクチンそのものによるもの。
➡プラセボ効果:実際には薬効のない薬剤でも、「薬が効く」と信じることで本当に効果が現れることがあります。
➡ノセボ効果:これとは反対に、例えば薬や担当医に対する不信感があると、薬剤の効果が落 ちることがあります。
【具体的な研究報告内容】
偽薬で生じる反応をワクチン接種群との比較をするために過去の複数の報告を統計的に適切に集め、系統的解析を行います。
具体的には16歳以上で、約45000人の対象者を半分は偽薬を用いるランダム化比較試験(個人の考えを入れずにランダムに接種の対象を振り分ける)で行います。
解析量が多く、信頼性が高い報告になっています。
JAMA Netw Open. 2022;5(1):e2143955.
全身有害事象:頭痛、倦怠感など
接種部局所反応:注射部位の痛みなど
➡初回接種
偽薬接種 全身有害事象35.2% 接種部局所反応 16.2%
ワクチン接種 全身有害事象46.3% 接種部局所反応 66.7%
初回接種ノセボ効果は?
全身有害事象76.0% 接種部局所反応 24.3%
➡2回目接種
偽薬接種 全身有害事象31.8% 接種部局所反応 11.8%
ワクチン接種 全身有害事象61.4% 接種部局所反応 72.8%
2回目接種ノセボ効果は?
全身有害事象51.8% 接種部局所反応 16.2%
➡注射部位の有害事象はワクチンによるものが大半,
1回目接種の新型コロナワクチンの76%の全身有害事象(頭痛や倦怠感など)はワクチンそのものによるものではなくノセボ効果である
2回目のノセボ効果が低い理由は不明ですが、2回目のため安心感が加わった可能性があります。
執筆者の一人のコメント@DIMEライフスタイル20220129
『頭痛や倦怠感といった非特異的な症状は、COVID-19ワクチン接 種に関するリーフレットの多くに、接種後によく生じる症状として記載されている。われわれは、これらの 症状は特にノセボ効果として現れやすいことを突き止めた。しかし、そうした情報の接種者への提供が裏目に出ることも考えられる。例えば、日常的に感じることのある些細な違和感をワクチン接種によるものと曲解したり、不安や心配から有害事象に対する身体感覚が過敏になったりする可能性がある』
ワクチンの副反応についてよく理解することは重要です。
考えすぎないことも重要です。
◆当院スタッフの接種へのためらい
当院は他の医療機関より、コロナワクチン接種が少し遅れました。当初、当院のスタッフは、ワクチン接種を最初はしたくない意見が多かったからです。次第にワクチンの現状がわかりだすと接種をうける意見に変化していきました。
当初から、不安な状態で接種していたら、うちのスタッフにも全身性の有害事象が多くなっていたかもしれません。納得の上で接種したので通常の副反応のみ終わっています。
◆インフルワクチンの例
インフルワクチン接種の場合、特別に注射嫌いでなければ、アッという間に終わり、注射しても皆さん平気です。少し痛いだけです。
毎年の若年者のインフルエンザワクチンで、ストレスによる血管迷走神経反射を起こす人は、ほとんどいません。少しチクっとするが何も起きないとわかっているからです。インフルワクチンもコロナワクチン同様に、帰宅して接種部の痛みと腫れは出現します。
コロナワクチンも、接種は少しチクっとするだけ何もインフルワクチンと変わりません。帰宅してから免疫をつけるための反応で、痛みと発熱がインフルワクチンより少し強く出るだけです。注射部位が肩筋肉になる点がインフル(主に前腕皮下)と違います。
◆もうすぐ始まる5歳~11歳の子供のワクチン
成人製剤と比べmRNA量が1/3、接種液量は2/3になっているため米国での副反応の報告は少ないようです。重篤なものとして発熱と心筋炎となっていますが、全員回復しています。現時点では、オミクロンに対しての予防効果および後遺症への効果は不明です。重症化予防は期待できると思います。周囲への感染抑制効果もある程度は期待できると思います。
2歳未満なら別ですが、重症化しない5~11歳の世代への接種については、メリット・ディメリットをよく考えて対応が必要です。重度な基礎疾患があれば接種は推奨されます。
日本小児科学会からコメントも参照を
接種するときはインフルワクチン程度のものだと考えてみてください。
特に5歳~小学低学年は、緊張感によるストレスなどで、接種に協力できないお子さんも多くなるとおもいますので、接種時の抑制も大変になる場合もあります。接種は3週間隔で2回あります。
コロナ重症化リスク抑制指標:抗体測定(定量)行います。
当院では、新型コロナウイルスワクチン接種後の中和抗体の確認(採血)を、自費になりますが行っています。ご希望の方はお問合せ下さい。
中和抗体は、新型コロナ感染による重症化予防の判断指標の一つとなります。
産経新聞記事:3回目接種で抗体価36倍 (2022年1月21日)
2022年1月23日現在、オミクロンの爆発的感染広がっているところです。鹿児島では2月から3回目の新型コロナ接種が始まります。
『対象者』
*1~2回目接種で、副反応が強く3回目接種をするのか迷っている方
*3回目接種後の抗体が上昇しているか不安な方(接種後3週間以降に測定)
免疫抑制薬やステロイド服用者や高齢者では抗体が上がりにくいことがあります。
*自分の中和抗体に関心がある方 等が対象者になるかと思います。
一般に普及しているコロナ定性検査 IgG、IgMキット(約500円~2000円程度 ネット販売価格)は、過去に新型コロナに感染したかのN抗体を主に測定しますのでワクチンの効果判定の指標の中和抗体にはなりません。N抗体価はすぐに低下します。また測定の信頼性に問題があることも指摘されています。
➡ 2020年6月東大先端研の報告では、抗体定性検査陽性の9割は定量検査では陰性の報告があります。
➡ S抗体はスパイクタンパク質への抗体で、ワクチンの標的であるウイルスの増殖を抑制する中和抗体です。N抗体と違い寿命が長く長期に測定可能です。
➡ N抗体は炎症を起こす病変悪化に関係します。
👉 コロナワクチン後の効果判定としての中和抗体は、定量精密のS抗体の測定が必要になります。
◆費用 自費 (4500円 税込)
◆委託先で米国医療機器大手アボット社定量検査使用(Abbott)
◆結果判明日数1~2日
運動・アスリートと喘息・鼻炎
コロナ禍ですが、行動規制が解除され、しばらく秋晴れ続きそうです。近くの学校から運動会イベントの案内の音で目が覚めることもあります。
運動会は、以前は秋がほとんどでしたが、残暑、熱中症、台風による季節的な理由や秋には行事が多く、現在は小中学の運動会が5~6月または9~10月に多く開催されています。当院の周囲の学校では9月中旬以降に運動会が多いようです。最近、気候の変化に伴い運動会の練習などで咳がとまらない、呼吸苦・ゼーゼー・だるいなどの訴えのお子さんたちが多くなりました。
👉 今回は運動誘発喘息、EILO, 運動誘発鼻炎、競技会に参加するアスリートたちが注意すべきことなどのお話です。
2019年9月の同タイトルの当院コラムに、EILO(運動誘発性喉頭閉塞症)に加筆して詳細に説明した内容になっています。
◆運動誘発喘息(EIA:exercise induced asthma)
運動により一時的に咳・喘鳴や呼吸困難が起こる現象を運動誘発喘息(EIA)と言います。喘息でない者にも起こりえるため、運動後に気管支が収縮する現象として運動誘発気管支攣縮(EIB: exercise induced bronchoconstriction)と呼ぶこともあります。運動による気道粘膜の脱水と冷却、過剰な換気量や大気汚染物質などによる気道過敏性の亢進が考えられています。EIBの頻度は10%程度ともいわれていて、体調や環境によって誰にでも起こる病態と言えます。
冷たく乾燥した環境でマラソンなどの持続的な運動を続けた場合に起こりやすく、運動を始めて数分で起きて、運動を終了すれば治療をしなくても20~30分で回復します。中には運動を中止しても回復せず、重症の発作をおこしてしまうこともあります。
*予防
①10~20分のしっかりとしたウオーミングアップ;EIAは十分な準備運動で起こさなくなる期間(不応期:準備運動後の1~4時間)の存在が知られていて、目的とする運動のEIAを軽くすることが出来ます。
②普段から、喘息のコントロールをしっかり行い気道過敏症を抑制することです。コントロールが出来ていればEIAを起こしにくくなります。
③薬剤による予防;
➡運動15分前の短期作用吸入β2刺激薬(SABA:メプチン、サルタノールなど)の吸入、SABAの連用は気道過敏性の亢進をもたらすため短期使用にする。
➡DSCG(インタール)の運動15分前の吸入、
➡普段から自宅で、ロイコトリエン受容体拮抗薬(プランルカスト、モンテルカストなど)の服用と定期吸入ステロイドで日常からコントロール:学校で運動前の吸入薬を使うことは難しいことが多く、これが最も学校活動では望ましい対応と思われます。
④普段からの適切な運動,運動の継続でEIAが起こしにくくなります;水泳が起こしにくい運動と言われますが、なんでもよいので運動習慣を持つことが重要です。1日20分以上の早歩きでかまいません。マラソン、サッカー、ラグビーなどは、冬に外で走る運動量が多いスポーツに起こしやすくなります。徐々に強度が上がる運動はおこしにくいと言われています。スキューバーダイビングは、タンク内の乾燥冷気や海水由来の高浸透圧の海水を吸引することで気管支攣縮が起こしやすく生命の危険につながる恐れがあります。トップアスリートでは、競泳はアスリート喘息の有病率(約20%)が高いと報告されていて、塩素による気道上皮障害や長い持続的運動の関与が推測されます。
⑤マスク;湿度と温度の保持および水分喪失の防止
⑥運動中は鼻呼吸を行い、寒いときは室内で行います。
*EIAが起こったとき
運動をやめ鼻で息を吸いと腹式呼吸をします、水があれば飲むと加湿効果に役立ちます。治療しなくても20~30分で改善するのが通常です。改善なければSABA:メプチン、サルタノールなどの吸入を行い医療機関へ
運動誘発喘息:腹式呼吸;環境再生保全機構(サイト)
などで普段から腹式呼吸を練習しましょう。
*ピークフローモニタリングによる早期発見
喘息の患者さんが自宅で毎日測定することで自分の喘息の状態を客観的に把握することが出来ます。特にお子さんの場合は自分のことがうまく言えず無理をして体育の授業や課外運動活動に参加していることもあります。簡易型ピークフローメーターは安価(2000~4000円程度)で購入可能です。朝、夕2回測定して日誌に記録します。喘息の方は症状が良くなると、本来必要なのに、定期吸入薬は使わなくなることが多く、データが悪ければ早めにステロイドの吸入を再開または増量を行います。症状があれば短期作用吸入β2刺激薬(SABA)の屯用での吸入を行い、吸入前後で測定して改善悪ければ病院受診も考えます。
ピークフローモニタリングの使い方;環境再生保全機構(サイト)
ピークフローメーターの実際;ミニライト使用例(youtube)
➡運動誘発性過換気症候群
喘息の検査や喉頭ファイバーによるVCD(vocal cord dysfunction)などの検査では異常なく、ランニングなどの運動負荷を行い、呼吸苦・過換気・テタニー(手足のしびれ、筋肉けいれん)の症状が出現時に、聴診で喘鳴無く呼気二酸化炭素の低下、動脈血液ガス検査などで診断を行います。心理的ストレスが原因となることが多く、抗不安薬、病態説明、腹式呼吸、認知行動療法、リラクゼーションなど心身医学的治療を行います。ペーパーバッグ呼吸法は、現在は行いません。
➡運動誘発性喉頭閉塞症(EILO:exercise-induced laryngeal obstruction)
思春期のアスリートに多く女性は7割程度と男性より多い疾患です。激しい運動で生じるVCD(声帯機能不全)、本来開大すべき吸気中に声帯が内転し呼吸困難を来します。EILOは、運動が最も激しいときに発症して、運動終了後、数分で改善します。喘息の治療では改善しません。運動誘発喘息(EIA)では、運動終了後も15分程度は発作が持続し30分程すると回復に向かいます。EILOとEIAの合併も40%程度に認めるため鑑別を難しくします。EILO の方は,発作時に突然のどが詰まり呼吸困難になることでパニックになり過換気を合併することがあるとされ注意が必要です。精神的要素が強い過換気症候群との鑑別も必要です。典型的な過換気症候群では、手足のしびれなどのテタニーが出ることが多い点で鑑別することが出来ます。過換気はプレッシャーがかかる競技会での発症が多いとされています。また、最近はEILOと喉頭軟弱症との類似性が指摘されています。
日本ではまだ認知度が低い疾患です。北欧の健康若者の有病率は5.7%~7.5%、アスリートでは35.2%といわれています。
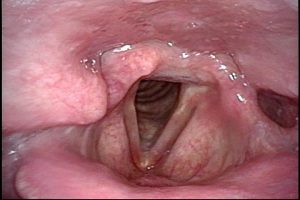
診断:喘鳴は吸気時に頸部主体に認め運動終了後1~5分で改善。安静時の喉頭には異状は認めず、運動負荷中の持続的喉頭内視鏡検査にて声帯の観察(Continuous laryngoscopy during exercise : CLE)を行い診断します。
持続的喉頭内視鏡(運動負荷)の動画はこちら(YouTube)北欧
National Jewish Heaithの動画(You Tube)
アメリカでは、CLEは用いず、安静時、過剰換気時、高負荷の運動直後の三つの喉頭内視鏡検査で診断することもあるようです。
治療:リラックスした正しい呼吸法(腹式呼吸)や口すぼめ呼吸の習得、エルゴメーターで運動負荷をかけて、持続的喉頭内視鏡を用いて運動負荷中の声帯を観察して、リアルタイムで視覚的フィードバックを行い呼吸法の修正を行います、現時点では、日本で持続的喉頭内視鏡(運動負荷)検査や視覚的フィードバックを行うところを探すのは難しいと思われます。
重症例には、喉頭の余剰粘膜を切除する選択肢もあるようです。
EILOについて、第120回日本耳鼻咽喉科学会総会シンポジウムで和歌山県立医科大学耳鼻咽喉科(大谷 真喜子 医師:スポーツ耳鼻咽喉科)(サイト)が発表されています。
軽症者の治療法の腹式呼吸や口すぼめ呼吸は成人の誤飲性肺炎予防や呼吸器疾患(COPD)、ボイトレ(ストロー発声)にも応用されているテクニックです。以下のYouTube動画を参考にしてください。
摂食嚥下(歯科在宅)編(YouTube)
環境再生機構 COPD(You Tube)詳細はこちら
ボイトレ(ストロー発声)(YouTube)
運動誘発喘息の予防に、湿度と温度の保持および水分喪失の防止が重要で、鼻で息を吸うことは必須となります。水泳では、瞬時に息継ぎが求められ、口吸気鼻呼気で行います。アレルギー性鼻炎や喘息があっても、運動直後は鼻腔粘膜の収縮がおこり鼻閉は改善しますが、健常者と比較して10~20分後には逆に鼻粘膜が腫脹して鼻閉が悪化してきます。アレルギー性鼻炎や喘息の患者の20~40%程度に生じる報告があります。マラソン、サッカーなどの鼻呼吸や水泳の鼻呼気の障害となります。運動選手がブリーズライト(鼻翼拡張テープ)をつけている方がいます。鼻翼の構造的因子の改善には効果があると思われますが、鼻粘膜腫脹への効果は補助的役割しか及ぼさないでしょう。運動誘発性鼻炎と運動誘発性喘息との相関は確認されていないようです。
治療:抗ヒスタミン薬、点鼻ステロイド
アスリート喘息とはアスリートにみられる前述の運動誘発喘息で述べたEIAやEIBのことを言います。アスリートが運動によって喘息様状態になることアスリート喘息と考えて下さい。最近の日本オリンピック選手の有病率は約11%とかなり多く、訴えはゼーゼーではなく、運動中の咳が多く胸部圧迫感がみられます。運動の途中から急に動けなくなるという訴えも多いようです。
検査:スパイロメトリー、気道可逆性検査、気道過敏性試験など呼吸器専門的検査を行い、TUE申請では、呼吸器専門的検査が要求されています。
治療:通常の喘息治療の1~2段階上のステップから開始してステップダウンします。
*競技者はアンチドーピングの知識を持つこと
国際大会や国内選考会に出場するトップアスリートだけでなく、日本のスポーツ文化を育成するためにも、ジュニア世代から理解する必要があり、一般のスポーツ愛好家も含めて認識することが重要となります。
ドーピングとは『スポーツにおいて禁止されている物質や方法によって競技能力を高め、意図的に自分だけが優位に立ち、勝利を得ようとする行為』のことです。禁止薬物を意図的に使用することだけをドーピングと呼びがちですが、それだけではありません。意図的であるかどうかに関わらず、ルールに反する様々な競技能力を高める「方法」や、それらの行為を「隠すこと」も含めて、ドーピングと呼びます。ドーピングは、自分自身の努力や、チームメイトとの信頼、競い合う相手へのリスペクト、スポーツを応援する人々の期待などを裏切る、不誠実で利己的な行為であり、ドーピングがある限り、そもそもスポーツはスポーツとして成り立つことができません。詳細は、日本アンチドーピング機構のHP(サイト)を参照して下さい。
*アンチドーピングを考えた処方
自分のもらった薬に不安があれば次のサイトでドーピング薬に該当するのか確認できます。アンチドーピングについて詳しくない医師も多くいます。
➡自分の薬について確認する検索サイト:JADA
次はアンチドーピングの知識を持った薬剤師の紹介のサイトです。
➡スポーツファーマシスト検索サイト:JADA
➡世界アンチドーピング禁止表国際基準2019/1/1:JADA(サイト)
禁止薬
➡ステロイド:経口、静注は禁止、セレスタミン(競技会時に禁止)点耳、点眼、点鼻、ステロイド喘息吸入は問題なし
➡エフェドリン含有薬:風邪薬、花粉症薬(ディレグラ)、漢方薬(競技会時に禁止)
血管収縮剤の点鼻は頻回使用で体内に吸収され問題となる場合があります。
➡高血圧やめまいでの利尿薬、β遮断薬:メニエール病のイソバイド、メニレットなど(常時禁止)
➡目薬:利尿薬、β遮断薬(常時禁止)
➡痛風薬:プロベネシド(常時禁止)
➡漢方:半夏、麻黄含有(競技会時の禁止)ホミカ
ヒゲナミン含有(非選択制β刺激薬)(常時禁止)南天、附子、細辛、呉茱萸、丁子など
トップアスリートには、漢方薬は出さない方が良い
➡喘息・咳止め:β2刺激薬(常時禁止)
例外あり;サルブタモール:ベネトリン サルタノール、サルメテロール:アドエア、ホルモテロール:シムビコートは用量を守れば問題なしだが検査時に申告は必要。内服は禁止。メプチンエアー(プロカテロール)はTUE申請が必要になります。ホクナリン(ツロブテロール)貼付剤は禁止薬です。テオフィリン、抗コリン薬、ロイコトリエン受容体拮抗薬、抗アレルギー薬は問題ありません。
*TUE申請
禁止薬物であってもTUE(治療使用特例)のこともあり確認・申請で対応できることがあります(書類提出に慣れた呼吸器専門医やスポーツドクターと相談が必要)。また禁止薬物国際基準は毎年変更があり必ず確認が必要です。
スポーツ薬剤師の検索はこちら
参考資料:小児気管支喘息治療管理GL2017 アレルギー疾患のすべて;日本医師会 日本耳鼻咽喉科学会会報2019,4予稿集
日耳鼻 123: 460―468,2020 EILO 大谷など
メニエール病の新しい治療法:中耳加圧療法
 メニエール病の新しい治療法の中耳加圧療法は、2018年9月に保険収載されてから、初期の段階の大病院に限定された治療の段階から、次第に開業医のクリニックの耳鼻咽喉科専門医(めまい相談医など)にも普及してきています。但し、適応が厳密のため、メニエール病を疑われている方にすぐできる治療ではありません。耳鼻咽喉科専門医(内科・脳外科ではありません)で診断を受けて初めて適応できることになっています。また、外科的治療の一歩手前で、めまいを伴い、内服加療・生活睡眠指導を行っても数ヶ月以上コントロール不可能なメニエール病確実例および遅発性内リンパ水腫確実例のみが対象です。
メニエール病の新しい治療法の中耳加圧療法は、2018年9月に保険収載されてから、初期の段階の大病院に限定された治療の段階から、次第に開業医のクリニックの耳鼻咽喉科専門医(めまい相談医など)にも普及してきています。但し、適応が厳密のため、メニエール病を疑われている方にすぐできる治療ではありません。耳鼻咽喉科専門医(内科・脳外科ではありません)で診断を受けて初めて適応できることになっています。また、外科的治療の一歩手前で、めまいを伴い、内服加療・生活睡眠指導を行っても数ヶ月以上コントロール不可能なメニエール病確実例および遅発性内リンパ水腫確実例のみが対象です。
➡ 中耳加圧療法とメニエール病:NHK健康チャンネル(中耳加圧の患者体験談:サイト)
メニエール病の全員ではありませんが、かなりの方にこの体験談と同様の効果が期待されています。
➡ メニエール病:NHK健康チャンネル(サイト)
簡単にメニエール病について知りたい方はこれで確認して下さい。
◆昔の安易なメニエール病の診断
まず、メニエール病は稀な疾患であることを理解して下さい。(人口10万人に15~18人、最近は元気な高齢者で増加傾向)
最近はめまい疾患で脳の可能性が低ければ、耳鼻咽喉科専門医を受診するように説明される内科・救急・脳外科の先生が多くなってきています。メニエール病ではなく、耳からの良性発作性頭位性めまい(BPPV)が、めまい疾患の半数ちかくを占める最も多いめまい疾患であることが一般内科の先生にも普及してきています。
この最も多いBPPVは、急性期以外は薬や点滴で治療する疾患ではなく、運動生活習慣の改善、前庭リハビリ、耳石置換療法など動きを主体に対応する病気です。しかし、内科の先生のなかには急性期過ぎても、めまいの訴えがあればすぐに点滴加療を行い、あるいはずっと抗めまい薬を数か月以上、年単位で処方されていることも散見されます。10年以上前までは、BPPVの概念の認識が低く、めまいで受診された場合、耳鼻咽喉科紹介は無いことが多くメニエール病疑いと説明をうけて、点滴、長期内服、安静指導がよく行われていました。中高年以上のめまい経験者のなかには、めまいイコール点滴そしてずっと薬と安静と考えている方が、今も多くいらっしゃいます。この治療をめまい疾患すべてで行うと、運動・前庭リハが主体のめまい疾患で最も多いBPPVを治療する上で、治りを悪くすることになります。最近では、新井先生の『めまいは寝てては治らない』シリーズの本が、めまいへの運動や活動の重要性を一般の方へ知ってもらうのに役に立っています。
BPPVのグルグルめまいは、朝を主に1~2時間程度で自然に回復し、嘔気・ふらつき感が持続します。メニエール病のめまいは半日から1日で自然に回復し、嘔気・ふらつき感が長期に持続するのが通常の経過です。ほとんどは点滴が必要なのは一部の症状がひどい方で一時期に(1~2日程度)限られます。メニエール病の前庭リハは、回復期に、症状が落ち着いてから慎重に行います。
◆メニエール病とBPPV(良性発作性頭位性めまい)の見極めの重要性
BPPVは、薬・点滴ではなく運動習慣、前庭リハなど運動・活動を主に対応する疾患で、ぐるぐるめまいは朝が主で比較的早く回復に向かい、軽い方は自宅で自己管理できることもあります。
メニエール病は、急性期は点滴および長期にくすりの服用が必要になり難治性疾患です。めまい・難聴を反復し進行すれば難聴・耳鳴りが進行して回復が困難となり後遺症が残ります。自律神経症状や心因性の問題・不眠症の管理も必要になることが多く、難治化すれば治療は容易ではありません。
最近、難治性のメニエール病に対して、難治者への中耳加圧療法が注目されてきています。
メニエール病とBPPVは治療方針で大きく違いますので、専門医での最初の診断が重要になります。メニエール病とBPPVが併存していることもあります。
➡ 中耳加圧療法の治療対象は:
保存的治療に抵抗してめまい発作を繰り返し、外科的治療を考慮するメニエール病確実例および遅発性内リンパ水腫確実例(stage4)です。耳鼻咽喉科専門医のみが実施できます。
中耳加圧療法の動画 YouTube(第一医科 管理会社)
中耳加圧療法の治療の実際 YouTube(動画)
中耳加圧療法の開発経過(MEDIC)
👉 ポイント!!
ここで大事なのは、診断確実例のみが対象となることです。
*複数の医療機関で、数ヶ月から半年あるいは数年以上のあいだ、反復している方が多く、前医での治療経過、眼振の有無や眼振の性状、聴力の変化とめまい症状の出現の確認が必要になることがあります。頭部MRI(聴神経周辺など)結果はどうだったのかの情報も必要です。
お持ちであれば、前医耳鼻咽喉科での検査記録を持参して下さい。
*内科でメニエール病の治療をされている方は、まず、近くの耳鼻咽喉科専門医(めまい相談医)に相談して下さい。
*片頭痛関連めまい、心因性めまい、PPPDとの鑑別や併存の確認が必要です。前述のBPPVの合併例も多く、本当のメニエール病かの見極めが大事です。
➡ 実施要領:
貸し出しの中耳加圧装置(シリコンゴムチューブを介して、圧波を、外耳道を通して鼓膜に送る装置)を1回3分1日2回行い、月間の症状を日誌に記載してもらいます。月1回通院して1年後に評価を行います。中耳加圧治療器(第一医科)の貸し出しには予約が必要です。2021年12月、予約には半年かかっています(半導体不足のため?)。
詳細は、日本めまい平衡医学会適正使用指針(サイト)で確認して下さい。
コロナワクチン関連の心筋炎:運動していいの?
9月に入り、若年者の新型コロナワクチン接種が増えてきました。若年者の接種後の副反応や接種時の血管迷走神経反射の注意が必要となります。
若年者の接種増加に伴い、稀ですが接種後から1週間程度の心筋炎(胸痛、息苦しさ、動悸など)が注目され、運動と関連するのか、特に若い方の関心が高くなっています。
中高生は体育系クラブ活動や学校での体育授業など常に運動習慣があり、接種後心筋炎の予防について、現時点で、どのように指導していくか確立された指針があるわけではありません。
👉 現時点でわかっていることとして
◆ 接種後、胸痛・息苦しさ・動悸・むくみなどがあれば、循環器専門医に相談
若い男性に多く、接種一回目より二回目に多く、接種後から数日程度でおこる、1週間程度は気を付けること。
具体的数値として
*厚労省2021年8月25日報告 ワクチン接種副反応(ファイザー)
日本:心筋炎関連症例として1.2人/100万人の発症
米国:4.1人/100万人
非常な稀な発症です。
*最近のAug 4 2021 JAMAの論文では、ワクチン接種後
心筋炎は10人/100万人 若い男性に多く2回目に多い 発症平均3.5日程度
心膜炎は18人/100万人 中高年に多く 1回、2回関係なく発症 心筋炎より遅く3週間程度で発症 両疾患ともに死亡者はいません。
接種後心筋炎の頻度が、今までの報告より実際は多いことがわかってきました。
*但し、新型コロナ発症後の心筋炎関連疾患は
男性 1048人/100万人
女性 607人/100万人
ですので、新型コロナワクチンを接種した方がはるかに心筋炎の発症を抑えることが出来ます。接種後心筋炎の大半は軽症ですんでいます。
新型コロナワクチンを受けるメリットがはるかに大きいと考えられます。
日本循環器学会の声明(2021年7月21日)
◆ 接種後運動をしていいのか?
接種当日は 激しい運動と過度の飲酒は控える。接種当日と翌日は無理をしないですむように予定をたてる(厚労省 Q&A)となっています。
厚労省では、翌日以降の運動に関する指針はありません。
2021年8月11日 日本小児循環器学会の声明で、『接種後1週間激しい運動を控えるように指導している国もあります』の記載があるのみです。
2021年7月21日の日本循環器学会の声明には、運動制限の記載はありません。
シンガポールの保健省の指針は、2021年7月に方針変更しています。
以前は運動控えるのは接種後12~24時間としていたのが、青少年と30歳以下の男性は、接種後1週間は、激しい運動を控えるとしています。運動の具体例として、ランニング、ウエイトリフティング、競技スポーツ、ボールゲームなどとなっています。シンガポールのニュースではほかに サイクリング、水泳も禁止、散歩やストレッチはOKとなっているようです。
2021年6月下旬に16歳の男子生徒が、ファイザーのワクチンを接種して6日後トレーニング中に心不全を起こして倒れたのがきっかけで指針が変更になっています。因果関係は不明です。
*シンガポール以外の諸外国では、接種翌日以降の運動制限の方針をまだ確認できません。運動制限をすれば心筋炎が防ぐことが出来る根拠はありません。稀な接種後心筋炎は運動をしてもしなくてもおこることがあります。
👉 日本での事例として
中日ドラゴンズの選手が、2021年6月28日にモデルナのワクチンを接種して7月6日に練習中に息苦しさが出現して、8月3日に死亡したことが一斉に各メディアから報じられ、若い方の接種への不安が強くなっています。この事例は接種と死亡の因果関係は不明です。
⇒2021年8月1日に心筋炎についてワクチンに添付文書に以下のことが追記されました。
『本剤との因果関係は不明であるが、本剤接種後に、心筋炎、心膜炎が報告されている。被接種者又はその保護者に対しては、心筋炎、心膜炎が疑われる症状(胸痛、 動悸、むくみ、呼吸困難、頻呼吸等)が認められた場合には、速やかに医師の診察 を受けるよう事前に知らせること』
⇒2021年8月11日 日本小児循環器学会の声明では
『新型コロナウイルスワクチン接種後心筋炎の特徴は、これまでの海外のおもな報告をまとめると下記のとおりです。ただし、世界的に小児のワクチン接種の数が成人と比較して少ないため、今後、新たな情報が出る可能性があります』
- ワクチン接種1回目よりも2回目に起こりやすい
- mRNA(メッセンジャーRNA)ワクチン接種後に多い
- 高齢者よりも思春期や若年成人に、女性よりも男性に多い
- ワクチン接種後に発症する急性心筋炎の大半は軽症
- おもな症状は、ワクチン接種後数日後におこる動悸・息切れ・胸痛など
- 心疾患のある人にワクチン接種後の心筋炎が多いというデータはない
- 心疾患のある人はワクチン接種後の心筋炎が重症化しやすいというデータはない
『現時点での当学会の基本的な考え方は、新型コロナウイルスワクチン接種後の心筋炎は、新型コロナウイルス感染後の急性心筋炎よりも発症率が極めて低く、新型コロナウイルスワクチン接種後の心筋炎は大半が軽症であることから、心疾患を基礎疾患にもつ患者さんにおいても新型コロナウイルスワクチン接種を基本的に推奨します。ただし、小児循環器疾患は個別性が高いため、不安があれば必ず主治医に相談してください。そして、新型コロナウイルスワクチン接種後に、動悸・息切れ・胸痛等の症状が現れた場合は、速やかに医療機関を受診してください。なお、接種後1週間激しい運動を控えるように指導している国もあります。学会としては、今後も情報収集に努め、最新情報は随時HPで迅速に情報提供を行なっていく予定です』
コメント(現時点での接種後の運動やトレーニングについて:私見)
*接種後当日は、激しい運動を控えること
*接種翌日と翌々日までは、若年者は中高年より副反応(発熱・痛み・倦怠感など)が強くでる可能性があり、運動・体育は控えることになると思います。
*接種後3~7日程度はいきなり激しい運動を行わず様子を見ながら少しずつ始めることが望ましいでしょう。
*運動の有無にかかわらず、胸痛・息苦しさ・動悸・むくみなど異変を感じればすぐに循環器専門医受診を勧めます。
*運動の程度・種類は、各自で判断することになります。
*運動についてのシンガポール保健省の指針は参考とします。シンガポールのニュース(2021年7月6日)
*今後、情報が蓄積されれば、学会や厚労省による指針が変わっていくと思われます。
« Older Entries Newer Entries »