院長の健康情報コラム
自分で行う溶連菌感染症の判断と知識
溶連菌感染は、夏に少なくなるも1年を通して多い感染です。特に秋から冬にかけて多くなり、季節的に多くなるインフルエンザ以外では、通常、冬では感染性胃腸炎の次に多く、4歳ごろから学童に好発する疾患です。
👉 溶連菌は、発症時の症状の他に、その後の毒素や免疫反応による様々な疾患が生じ、死に至る病気(人食いバクテリア)となることもあるため、自分でも知識を持ち、早期発見に役立てる必要があります。
~溶連菌感染を簡単に要約すると以下になります~
溶連菌感染症とは、A群β溶血連鎖球菌(グラム陽性嫌気性菌)という細菌によって起こる感染症です。
無治療で、発症後3週間で抗体が産生され、2週間以内に自然治癒することもあります。
*溶連菌そのものによる組織障害(咽頭炎)
*溶連菌が出す毒素による疾患(猩紅熱)
*免疫異常による疾患(リューマチ熱・腎炎など)
など多彩な疾患発症メカニズムがあります。
◆感染経路
*飛沫感染(口や鼻から感染)…咳やくしゃみ等で飛び散った菌を吸い込むことで感染します。
*接触感染(皮膚から感染)…皮膚と皮膚が触れたり、タオルや食器等を介して感染します。
*親子兄弟の家族内感染を起こします(兄弟の感染率25~50%、流行期の両親の感染率20%程度)。
*潜伏期間 咽頭炎は約2~5日 とびひ(伝染性膿痂疹)では、7日~10日
一般的に4歳~学童の子供に感染しやすい病気です。大人でも感染します。一度感染して治っても、繰り返しかかることがあります。適切な薬をきちんと服用すれば、24時間以内に感染力がほとんどなくなります。
学校保健安全法では、適切な薬を内服後24時間たち、状態が良ければ登校可能となっています。
◆症状
発熱・のどの痛み・腹痛・発疹・苺舌(写真サイト)吐き気 (写真はみやけ内科 家庭の医学HPから)
これらの症状が全てあらわれるわけではなく、人により症状は異なりますが、高熱、のどの痛みが出て、扁桃腺が腫れ、その後、全身に発疹が出たり、舌にイチゴのようなブツブツが現れることもあるのが特徴です。
◆診断と治療
クリニックでは、迅速検査(10~15分程度)を行い、陽性であれば、アモキシリン10日間内服加療を行います。必要あれば、咽頭培養を行います。
*軽症ペニシリン(PC)アレルギーではケフレックス(狭域セフェム)
*重症PCアレルギー クリンダマイシン 10日間服用
広域セフェム系(フロモックス、メイアクト、トミロンなど)の5日投与方法が日本で研究されましたが、除菌率82%、10日間アモキシリンでは91.7%、再発率では差は認めていません。
広域のセフェム系は常在菌に変化をもたらすため、アメリカでは推奨されません(サイト)日本では、クラリスロマイシンなどのマクロライド系は耐性の可能性があります。
IDSA(アメリカ感染症学会)2012年(サイト)では、迅速検査は3歳未満には推奨されません。理由は、3歳以下のリューマチ熱の発症は稀だからです。但し、年長の兄・姉の感染があれば考慮してよいことになっています。
保菌者(検査は陽性、無症状)は治療はしません。周囲に感染するリスクは低く、合併症を起こす危険性は低いからです。除菌療法を検討する場合*家族が複数回A群溶連菌咽頭炎*リウマチ熱の家族歴*慢性のA群溶連菌保菌状態で扁桃摘出を検討など
◆合併症(免疫反応による)
●リューマチ熱:発熱と関節痛、心炎、輪状紅斑、舞踏病あり、その後心臓弁膜症となることがあります。咽頭炎後1~5週で発症します。現在先進国では、稀です。2008年日本では推計100人程度。抗生剤内服で予防可能です。外国人の来日による輸入感染症やワクチン普及や安易に抗生剤を使用しない流れでの、再興感染症として今後増える可能性があります。好発年齢は4歳~15歳。米国では3歳以下は稀(サイト)
●急性糸球体腎炎:浮腫 血尿 タンパク尿 高血圧 が出現。2歳未満は稀で、40歳以上は少なく、2歳~15歳と60歳以上は注意が必要です。
多くの日本語のネットの情報では、抗生剤内服で予防できるように書かれていますが、MSDマニュアル(世界的オンライン医療情報)では(サイト)、抗生剤内服では、予防できないとなっています(治療:レンサ球菌咽頭炎の箇所)。必要な方には、発症2~3週間後の検尿を行います。
●アレルギー性紫斑病:小血管炎で、紫斑と関節痛、浮腫、腎炎、腹痛あり。20歳以下で4~10歳に好発します。溶連菌感染後1~3週間で発症することがあります。
その他に皮膚疾患として、
●発赤毒による猩紅熱(発疹:咽頭炎発症1日後:翌日~7日、イチゴ舌:発症2日~など)発疹は、脇の下や鼠径部にも多く認めます。口の周囲や手のひら足の裏はあまり認めません。
発疹は(写真サイト みやけ内科HPから)、体幹に始まり、末梢に広がります。皮膚落屑(手や足の指先のかわ剝け)は、発疹が消失後から現れますが、自然治癒します。1998年以降、猩紅熱は法定伝染病から除外されています。
●急激に発症して数日で死に至ることもある(人食いバクテリアと壊死性筋膜炎)
2017年6月西部ライオンズの森投手コーチが体調不良からわずか3日で、劇症型溶血性レンサ球菌感染症による敗血症で死亡。死亡率30%。(徳州新聞ダイジェスト 2017年7月31日)2015年では日本で500人程度の報告があります。発症はよくわかっていませんが、A群溶連菌への好中球による貪食能が抑制されて起こると考えられています。リスク因子として、高齢者、飲酒、男性が少し多いとなっています。子供には稀な疾患です。若年者では、外傷、針刺し事故がきっかけで発症することがあります。高熱、全身不良、局所の腫脹、激痛、四肢末端から1時間に数センチで壊死が進行します。早期の診断と治療が重要です。抗生剤による集中治療の他、外科処置が必要です。
●丹毒:真皮組織の上層の溶連菌の感染で、1~2mm程度の境界明瞭発赤腫脹を認めます。顔や手足に発症することが多い。
●蜂窩織炎:真皮組織の深い部分の感染、黄色ブドウ球菌が多く、溶連菌も原因となります。境界不明瞭な発赤、腫脹で下肢に多く認めます。
●伝染性膿痂疹(とびひ):黄色ブドウ球菌が主の原因、溶連菌も原因となります。アトピーがあると重症化します。
そのた重症合併症
●扁桃周囲膿瘍: 激しい咽頭痛、嚥下困難、開口障害があり。溶連菌による咽頭炎を無治療では重症化して、入院や外科的処置が必要となることがあります。
●急性喉頭蓋炎: 嚥下困難、呼吸苦、人生最悪の咽頭痛があり。救急車搬送が必要なことがあります。●咽後膿瘍●敗血症
👉 自分で行う溶連菌感染による咽頭炎、扁桃炎および合併症の急性糸球体腎炎の判断として
下記の基準と症状を参考にしてください。
◆溶連菌などによる細菌感染ではないウイルス感染の場合は、咽頭痛・発熱の他に、鼻汁、鼻閉、咳、口内炎、結膜炎などの多彩な症状が同時に出現することが多くなります。
溶連菌感染では、発熱、咽頭痛、時々腹痛・嘔気が出現し、症状は限られたものになります。
【Centor/McIsaacの基準】
*発熱 38℃以上 1点
*咳がない 1点
*圧痛を伴う前頚部リンパ節腫脹 1点(あごの直下で前方のリンパの腫れ)
*白苔を伴う扁桃腺炎 1点(のどの奥の扁桃に白い物が見える)
*年齢:3~14歳 +1点、15~44歳 0点、45歳~ -1点
スコア (溶連菌感染の確率)JAMA 2004
0 2%
1 7.5%
2 14%
3 31%
4 52%
スコア4であっても、EBウイルスなどによる伝染性単核症の区別が難しいことがあります。この指標は、医師が迅速検査の適応や、抗生剤の必要性を検討するときの資料です。
◆各年齢による症状を知ること
*3歳以下:鼻水、鼻炎症状のみで、咽頭炎の所見は認めないことが多い。通常の感冒と区別がつきません。感染後の急性糸球体腎炎は、2歳未満は稀です。米国ではリューマチ熱は、3歳未満は稀。
*4歳~14歳:
咽頭の充血した暗赤色の発赤、赤い斑点状紅斑(写真)を呈することが多く、経験ある医師であれば、咽頭を視診するだけで判断できます。好発年齢です。(写真はみやけ内科 家庭の医学HPから)
*思春期~成人~高齢者:さまざまな咽頭所見を呈するため咽頭の視診だけ判断するのは難しくなります。
血尿 タンパク尿 浮腫 高血圧が、咽頭炎後10日以降に発症します。好発年齢の3歳~14歳のお子さんたちでは、発症数週間後の
*ワイン色尿(血尿)
*泡立った尿(タンパク尿)
*眼瞼浮腫(浮腫)
は、お子さんにも教えてよく観察して下さい。クリニックにて、発症2~3週間して、検尿で確認します。
参考資料
抗微生物薬適正使用の手引き2017(厚労省)
MSDマニュアル みやけ内科:家庭の医学HP
自宅でできる窒息対策:交通事故より多い窒息死
『窒息死の増加』
ここ数年の死亡原因の推移(厚労省人口動態統計)を見ると、エアバックによる普及などで交通事故による死亡者数が年々減少し、高齢化にともない、2006年には交通事故死より窒息死がおおくなり、最近では、窒息で亡くなる人は年間約1万人近くになり、交通事故による死者の2倍近くになります。その窒息死のほとんどは、高齢者です。
加齢とともに、物を飲み込む力が弱くなり、誰でも窒息の危険性が高まります。
特に、脳卒中、パーキンソンなどの神経疾患、うつや精神疾患、歯を失い口腔内トラブルは窒息を起こしやすくします。
餅、こんにゃくだけでなく、ご飯、パン、肉、芋、果物などどんな食品でも窒息の原因になりうると考えておくことが大切です。
飲み込む力が弱くなると、高齢者では、誤飲性肺炎も起こしやすくなりますので、
当院ホームページ自宅でできる誤飲性肺炎予防も参照して下さい。
『救命のカギ:現場での速やかな異物除去』
高齢者の窒息の多くは、食事中自宅で起こります。
➡窒息で救急搬送された患者さん155人の調査:
Igarashi Y.et al. Am J Emerg Med 2017
【回復率】窒息前の健康状態に戻る率
◆現場に居合わせた人の異物処置 73.7%
◆現場で救急隊員の異物処置 31.8%
◆医療機関到着後の異物処置 9.6%
窒息発生後、いかに早く異物を除去できるかが、その後の回復に大きく影響します。
異物除去できず、救命できても重い後遺症が残ることが多くあります。
その場で対応しないと、回復はほとんど望めないことになります。
👉 自宅でできる異物除去法
周囲の協力要請と119番通報
➡ 意識がある場合(すぐに異物除去)
咳ができる場合、
鼻から息を吸い、強い咳を促します。
背中を軽くたたき前屈みで行うとうまくいくこともあります。
IMG吸引ノズル(イマムラ):2000円台で市販されています。電気掃除機に装着して使用します。
この電気掃除機を使って吸い取る方法を開発した相生消防本部と兵 庫県立姫路循環器病センターは
「老人ホームや病院、老人、子供のい る家庭などで常備薬と同じように備えてもらえれば、万一の時の救命に なる」と説明
咳が出来ないとき
以下のことをすぐに行います。動画で確認して下さい。
*親指と人差し指で喉をつかむしぐさ(チョークサイン)
*窒息の有無を尋ねうなずき、話が出来ない
〇高齢者 小児
腹部突き上げ法(youtube)(妊婦・乳児にはしません)
要領:
傷病者の背後に回り、小児にはひざまずき、傷病者の胴に両腕を回します。
片方の手で拳を作り、臍のやや上に押しあてもう一方の手で握ります。
背部殴打法(腹部突き上げ、背部殴打、胸骨圧迫の一連)youtube
背部殴打法は側臥位(横向きで横たわり)でも行います。
小児背部殴打・腹部突き上げ法(youtube)
〇妊婦さん
胸部突き上げ法(you tube English)肥満者にも適応あり
カナダ赤十字の動画で、1:25あたりから説明されます。
臍の上ではなく、胸骨の中央に拳を置きます。
〇乳児
乳児背部殴打・胸部突き上げ法 (youtube)
➡ 意識が無い場合
すぐに心肺蘇生、胸骨圧迫法を行います。
人工呼吸の前に、口の中を確認して除去を試みます。
当院ホームページ
自宅でできる心肺蘇生を見てください。
👉 高齢者の窒息を予防するポイント
嚥下障害の可能性がある高齢者と食事をするとき
●必ず誰かが見守る
●食べ物は細かく刻む(適度に水分を含む食品が食べやすい)
●少量ずつ口に入れる
●ゆっくり食べる
●話をしながら、TVをみながら食べない、食事に集中
参考図書
今日の健康2018年9月 一次救命処置AHAガイドライン2015準拠;シナジー
自宅でできる心肺蘇生
最近では、人が急に倒れた時、AED(自動体外式除細動器)を使うと聞いたことがある方が多いと思います。
*心肺蘇生教育の重要性
AEDの歴史は浅く、以前は医師のみ使用可能だったものが、2003年に救急救命士、2004年に一般市民にも使えるようになりました。
価格も発売当初は100万円だったものが、現在は30万円を切るようになってきています。それに伴い、駅、学校、公共機関、クリニック、人が集まる施設はどこにでも設置されるようになっています。
心停止がおこると、15秒程度で意識が消失し、3~4分そのまま放置すると脳の回復が困難となります。
最近では、一般の人も関心が高く心肺蘇生の講習を受ける機会が増えていますが、
いまだに毎年7万人程度の方が心臓突然死で亡くなり、学校でも毎年100名程度の児童生徒の突然死が発生しています。
日本では、通報から救急車の到着まで平均8.5分かかります。
救急車到着までの質の高い心肺蘇生と致死的不整脈へのAEDの使用で、救命率が明らかに高くなります。
救急車到着までの間、心停止患者のそばにいる一般の人の教育が重要になります。
👉 お子さんがいるご家庭では、いつもそばにいるのは、ご両親となります。お子さんができたら、親の責任として心肺蘇生を習得することを考えましょう。
日本臨床救急医学会ならびに日本循環器学会は、2015年9月30日に「学校での心肺蘇生教育の普及並びに突然死ゼロを目指した危機管理体制整備の提言」を、下村博文 文部科学大臣に提出し、その後文部科学省記者会にて記者会見を実施しています。
*非医療従事者のAED使用の法的見解
『対象の身体に対する「急迫の危害」を回避するための「救命処置」であるAEDの利用により、救命対象を死亡や怪我、障害を与えた場合でも、悪意がなければ使用者は患者本人や遺族から責任を問われない』となっています。
*AEDの使用方法 赤十字のAED使用動画7:20から開始(you tube)
一般の人のAED使用法は、肩などたたいて問いかけて反応がなく、呼吸が無い場合に使用するとなっていますが、実際に使用するには、周りが安全であることを確認に上、意識がないことを確認したら、周囲の人にAED持参と119番通報など協力を迅速に依頼します。
ほぼ同時に脈と呼吸が無いとことを確認して、胸骨圧迫をすぐに開始し、AEDが到着したら患者の頭部の横に置き、すぐに使用の準備をします。脈の確認は一般の人には難しく、胸部と腹部の動きから呼吸が無いことを確認したら胸骨圧迫へ移ります。
意識、脈、呼吸が無いだけでAEDの適応とはならず、致死的不整脈:心室細動、無脈性の心室頻拍のみ適応となり、AED自身が解析し除細動の適応があるか教えてくれます。
我々は、傷病者の衣服を取り除き、AEDの電気を入れメッセージに従うだけです。パッドを貼り、コネクタをAEDに接続し、心リズム解析する前から救助者を患者から離れさせ、ショックが必要であればAEDは充電を行い、ショック(除細動)ボタンを押す直前にも、全員が傷病者から離れたことを確認してボタンを押します。
ショックが不要な場合、およびショックが施行された後は、ただちに胸骨圧迫を再開して質の高い心配蘇生を行います。
👉 講習を受けていない一般の人が心肺蘇生・AEDの使用を迅速に行うには、かなりハードルが高いと思います。
講習を受けたことがある人でも、時々実践練習しないと忘れてしまい、いざという時には、自信が持てず公衆の前ですすんで行うことは出来ません。
*胸骨圧迫&心肺蘇生の重要性
AEDは、魔法の医療器具ではありません。
AEDは、心停止で心室細動(VF)と無脈性心室頻拍(VT)だけ効果があります。
心室細動に対して、1分でAED使用すれば生存率90%、9分では10%の生存率となります。心肺蘇生を行えば、生還する可能性の低下を穏やかにします。
心停止で最も重要なのは質の高い心肺蘇生とVFとVTに対するAEDです。
AEDがすぐそばにあれば、VFとVTには心肺蘇生の前にAEDを施行してもかまいません。
以下の状態にはAEDの効果はありません。
●心静止(心停止で、心臓の電気活動がなく動いていない状態)
●無脈性電気活動(心停止で、心電図上波形はあるが拍出がない状態)
上記は原因治療が重要です。
以下の患者さんにも心室細動・無脈性心室頻拍が無ければAEDの効果はありません。
●酒に酔った酩酊状態で意識が無い人
●蜂に刺されアナフィラキシーショックで意識が無い人
●薬物中毒で意識が無い人
●立ちくらみで意識が無い人
●てんかんで意識が無い人
●脳疾患で意識が無い人
*自宅でできる心肺蘇生
病院外での心停止の70%は自宅で発生していると言われています。
AEDを自宅に持っている方はほとんどいません。
以下に成人の心肺蘇生について説明していますが、一般の人が自宅でできる心肺蘇生として簡略にまとめると
『肩をたたいて患者に、意識がないことを確認後、家族に119番依頼または自分で119番通報します。
呼吸が無いことを、胸部と腹部の動きで確認して、固い表面の上ですぐに100~120回/分で胸骨圧迫を開始して、救急車到着まで行います。
胸骨圧迫のやり方は下記の説明で理解して、胸骨圧迫動画(you tube)で実際を勉強して下さい。』
成人の場合、直後数分間は酸素残留があり、発症直後は人工呼吸は不要ですが、
講習を受けていれば、胸骨圧迫30回に人工呼吸2回(1回に1秒かける)を行ってください。
手際よく学びたい方は、you tube6分程度にまとまった心肺蘇生動画で全体の流れを勉強してみましょう。
成人の心肺蘇生 (AEDがない自宅)
(AEDがない自宅)
火事など危険が無ければ患者を動かしてはいけません。
◆肩をたたいて患者に、意識がないことを確認
◆家族に119番依頼または自分で119番通報
◆喉仏の横の頸動脈で脈を確認(5秒~10秒以内)、同時に鼻と口からの呼吸および胸の動きを、顔を近づけ確認します。頸動脈の触診は普段から確認していてください。一般の人は、頸動脈触診は難しく、呼吸が無いことを、胸部と腹部の動きで確認して、すぐに胸骨圧迫を開始します。10秒以内に上記を行います。
◆脈と呼吸が無い場合、すぐに胸骨圧迫を開始。このとき柔らかいベッド・ソファに横たわっていれば、固い表面に寝かせるか硬い板を下に敷きます。
酸素は、心停止当初は体に残留があり、数分間は身体の酸素需要を満たします、胸部圧迫をしないと心臓や脳への血流が大幅に減少するため、一般の人は胸骨圧迫のみを中断せず行います。
◆胸骨圧迫のやり方: 胸骨圧迫の動画(you tube)
片方の手のひらの付け根を、患者の胸骨の下半分に置き、置いた手の上に、もう片方の手のひらの付け根を置き、腕を真っすぐにし、手の真上に肩がくるようにします。
テンポ:100~120回/分
胸骨を5cm圧迫しその都度、胸骨を元に戻します。
しっかり胸骨を戻すことで、心臓内へ循環血液を戻すことができます。
◆気道確保と人工呼吸:(一般の人は、成人の場合、胸骨圧迫のみで救急車到着を待つ)
質の高い心肺蘇生では、頭部後屈・あご先挙上して気道確保を行い、胸骨圧迫30回と人工呼吸2回のサイクルを行います。
頸部損傷が疑われる場合、気道確保に下顎挙上法を行います。一回の人工呼吸は1秒かけて行い、1回ごとに胸の上がりを確認します。
過剰な人工呼吸は過換気となり、蘇生に悪影響となります。
人工呼吸による中断は10秒以内で、胸骨圧迫を再開します。
家族内の親しい関係であれば、患者の鼻をつまみ直接口対口人工呼吸も可能です。
👉 成人の場合で意識・脈・呼吸が無い場合、一般の人は、救急車到着まで、人工呼吸は行わず胸骨圧迫のみで問題ありません。
◆死線期呼吸:
赤十字の心肺蘇生動画の4分から説明されています。
普通の呼吸ではなく、呼吸停止と判断して心肺蘇生を行います。
◆呼吸停止
脈はあるが、呼吸が停止している場合です。
119番通報します。
必要な酸素供給と二酸化炭素排出が出来なくなり、次第に脳損傷、心停止を引き起こします。
人工呼吸を5~6秒に1回1秒かけて行い、2分毎に脈拍を確認して、脈拍が無ければ、胸骨圧迫を開始します。
自宅でできる人工呼吸として、家族内の親しい関係であれば、頭部後屈あご先挙上で気道確保してから、患者の鼻をつまみ直接口対口人工呼吸も可能です。
自分用のポケットマスク(2000円前後)をネットで購入しておけば感染を心配せず行うことが出来ます。実際使用するには、前もって練習が必要です。
◆1人ポケットマスク使用手順 心肺蘇生ポケットマスク動画(you tube)
あご先挙上し、ポケットマスクを、鼻をガイドにして顔に密着して使用します。
頭頂部側の手の人差し指と親指をマスクの縁に沿って置き、もう一方の手の親指を体部側のマスクの縁に置きます。体部側の手の残りの指を下顎に当て挙上します。
下顎挙上と共にマスクの外側の縁を強く完全に押し当て顔に密着させます。
胸部が上がるように、1秒かけて息を吹き込みます
動画では、1回1秒かけて2回息を吹き込む説明があるのは、成人の心肺蘇生では、30回胸骨圧迫と2回の人工呼吸を組み合わせるための説明です。
呼吸停止のみで脈拍ありでは、人工呼吸を5~6秒に1回行い、2分毎に脈拍を確認となります。
子どもの心肺蘇生(AEDがない自宅)
小児(1歳から思春期未満 女子は乳房、男子は胸毛・腋毛で確認します)
乳児(1歳未満)
◆成人と小児・乳児への大きな対応の違いは、
〇心停止の過程の違い
成人:成人では心停止後の発症のため血中酸素含量があるため、胸骨圧迫を優先させます。
小児・乳児:心停止発症時に、呼吸不全やショックが認められ、心停止に至る前から、血中の酸素濃度が低下していることが多くなります。
乳児・小児の場合、胸骨圧迫と人工呼吸の両方を行うことが重要です。
〇意識の確認方法
成人:肩をたたき呼びかけ
小児:肩をたたき呼びかけ
乳児:足の裏をたたき呼びかけ
〇脈拍蝕知の場所
成人 頸動脈
小児 頸動脈または鼠径部の大腿動脈
乳児 腋窩上腕側の上腕動脈
〇呼吸無し、脈拍ありの場合
成人:
人工呼吸を5~6秒に1回1秒かけて行い、2分毎に脈拍を確認して、脈拍が無ければ、胸骨圧迫を開始します。
小児・乳児:
人工呼吸を3~5秒に1回1秒かけて行います。
脈拍蝕知しても脈拍60/分以下で、循環不良(顔色がわるい、唇が紫、四肢冷感、反応低下、脈拍弱いなど)あれば、胸骨圧迫を合わせて行います。
〇胸骨圧迫の深さと圧迫時の手の使い方
成人:少なくとも5cm 両手で行う
小児:胸部の厚みの少なくとも1/3(約5cm)
片手または両手で行う
乳児:胸部の厚みの少なくとも1/3(約4cm)
2本指法(1人救助)両拇指圧迫(2人救助)
〇質の高い心肺蘇生の回数
成人:胸骨圧迫30回 人工呼吸2回
小児・乳児:
救助者1人では、胸骨圧迫30回 人工呼吸2回
救助者2人では、胸骨圧迫15回 人工呼吸2回
👉 以上のように複雑で、乳児・小児の心肺蘇生を一般の人が覚えるのは大変で、いざという時に思い出し実践できません。
*自宅できる乳児・小児の心肺蘇生は、119番通報後、救急車到着まで次のことを行います。
『簡略すると、肩(小児)や足裏(乳児)をたたいて意識がなく、頸部損傷の可能性が無ければ、軽く頭部後屈・あご先挙上して、家族内のお子さんお孫さんに、直接、鼻をつまみ口対口(小児)、鼻も口で覆い口対鼻・口(乳児)人工呼吸2回(1回1秒)を胸骨圧迫30回に組入れることです。
胸骨圧迫は、小児では、両手または片手、乳児では2本指法で行います。圧迫箇所は乳頭を結んだ線の一横指下です。』心停止が呼吸不全より先で、すぐに意識が消失のに場合は、胸骨圧迫のみでかまいません。
乳児の頭部後屈は伸展過ぎると気道が塞がれることがあります。
乳児の心肺蘇生動画(you tube) 詳細な乳児・幼児の心肺蘇生(小児:口対口、乳児:口対口・鼻)(you tube)
自分用のポケットマスク(2000円前後)をネットで購入しておけば感染を心配せず行うことが出来ます。実際使用するには、前もって練習が必要です。
参考図書・資料
一次救命処置 AHAガイドライン2015準拠:シナジー 日本循環器学会HP 自動体外式除細動器:ウイキペディア
自宅でできる耳鳴り対策
👉 持続的な耳鳴りがしたらどうしたらよいか
耳垢栓塞症 中耳炎 突発性難聴 メニエール病、耳管機能障害など治療可能な耳鳴りを確認するため耳鼻咽喉科を受診しましょう。
詳細は当院HP耳垢・耳鳴り・難聴・補聴器外来を参考にしてください。
顎関節症、肩こり、頚椎症、心因性などに関連する難聴を認めない耳鳴りも存在します。ほとんどの耳鳴りは難聴と関連して起きています。
一次的な耳鳴りは健常者でも起きますので、長期に持続する加齢変化による難聴や慢性感音性難聴による耳鳴りが治療対象となります。
軽度の難聴や高音域のみの難聴は専門の耳鼻咽喉科での聴力検査を行わないと本人の自覚だけや健診などの簡易聴力検査ではわからないことが殆どです。持続する左右差が大きい難聴を伴う耳鳴り、拍動性耳鳴り、神経症状を伴う耳鳴りは、動脈瘤、硬膜動静脈ろう、聴神経腫瘍、脳疾患の除外のため脳外科や神経内科受診を勧めることもあります。
👉 難治な耳鳴りとサプリなどの耳鳴り治療情報の氾濫
耳鳴りで医療機関受診しても
『年のせい』『一生つきあっていくしかない』など言われたり、精神薬や睡眠薬、ビタミン薬、血流改善薬など処方されて満足いく効果が期待できないことが多くありました。現代医学では、残念ながら耳鳴を消失させる薬はありません。 しかし、難治な耳鳴りに対して、日常では、新聞・テレビ・ネットではサプリ(栄養補助食品)の効果を宣伝した情報が氾濫しています。個人の感想として、『これを服用したら耳鳴りが消失した』など紹介されています。具体的には、蜂の子、イチョウ葉、EPA/DHA、黒酢、ニンニク、ヒマワリの種、漢方では当帰芍薬散、六味丸、八味丸などよく目にします。
しかし、難治な耳鳴りに対して、日常では、新聞・テレビ・ネットではサプリ(栄養補助食品)の効果を宣伝した情報が氾濫しています。個人の感想として、『これを服用したら耳鳴りが消失した』など紹介されています。具体的には、蜂の子、イチョウ葉、EPA/DHA、黒酢、ニンニク、ヒマワリの種、漢方では当帰芍薬散、六味丸、八味丸などよく目にします。
上記のサプリや漢方生薬(ハーブ)について、米国の権威ある米国耳鼻咽喉科学会の耳鳴りのガイドラインでは推奨されていません。
サプリ大国のアメリカの専門機関:
米国耳鼻咽喉科学会の耳鳴りガイドライン(2014)では、
推奨されないもの
◆色々なサプリ:
イチョウ葉、亜鉛、ビタミン、ニンニク、メラトニン、中国・韓国の生薬(日本の漢方に相当)など
◆鍼
◆薬物療法:
抗うつ薬、抗痙攣薬、抗不安薬(ベンゾジアゼピン系)、
鼓室内薬物注入(ステロイド、リドカイン)
◆経頭蓋磁気刺激(脳卒中後遺症、うつ病などへ使用)
推奨されるもの
◆カウンセリング(患者教育)
◆補聴器
◆認知行動療法
(自分の行動や考え方の問題点を認識し改善していく心理行動療法)
*環境音(換気扇、扇風機など)、
*意識しない程度の音楽、ヒーリングサウンド
*補聴器から出る心地よい音を利用した治療
☞ TRT:耳鳴順応療法と呼ばれます
(ジャストレボフ博士提唱)
ガイドラインでは、薬物や何かを服用することが第一の治療にはなっていません。
最近は、カウンセリングと音響療法による耳鳴り治療が、主流になりつつあります。従来の薬物(西洋薬・漢方)療法を否定するわけではなく、一部の方には効果を認めますので薬物療法と併用して行うことが多くなっています。
耳鳴りのカウンセリングと音響療法は、耳鳴りを気にならなくする治療で、消失させる治療ではありません。
👉 自宅でできる耳鳴り対策で、まず行うことは
➡ 不快に感じる耳鳴りかの確認
静かなところでは、若い人や健常者も耳鳴りを感じます。
静寂は脳にストレスを与えることも分かっています。
耳鳴りは誰にでもあり、普通は意識下にあり気にならないだけです。
難聴やストレス、不安などがきっかけで耳鳴りが気になり生活に障害を与えるようになります。
まず、自分の耳鳴りで不快に感じるのかを考え、耳鳴りで何が困るのかを自問自答して下さい。
耳鳴りそのものでなく、耳鳴りに関連した問題点を挙げてみましょう。
病気への不安、抑うつ、耳鳴りで聞こえない、イライラする、眠れない、集中力低下など色々あると思います。
耳鳴りによる生活障害度が軽いか重いかで、治療の必要性が決まります。
耳鳴りはあるけれど、生活に困らなければそのまま様子を見ていただくことも多くあります。
◆治療対象は耳鳴りによる障害であり、
その障害を改善させると耳鳴りが意識下となり自然に気にならなくなることを理解してもらうことから始まります。
◆もしあなたが、ある薬を飲めば耳鳴りがすぐに消失する薬を求めて、多くのサプリ服用や民間療法、ドクターショッピングを繰り返しているのであれば、その考えを改めて下さい。
常に耳鳴りを意識の上で考えることになり、脳の過剰反応(耳鳴り)がおさまりません。
耳鳴りによる生活障害度が重い方は、耳鳴りとうつ病が共存している確率が高くなります。
●悲しみや気分の落ち込みがないか?
●今まで楽しめていた趣味や息抜きが今でも楽しめるか?
両方あれば、うつ病の可能性が高くなり、心療内科的アプローチが必要なこともあります。
*世界的に汎用される耳鳴障害度問診票(THI)で自分はどの位置にあるか確認してみてください。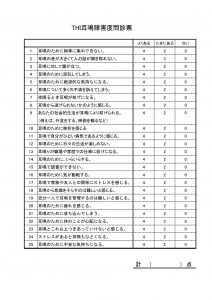
THIスコア:
0~16正常 18~36軽症 38~56中等症 58~76重症 78~100 最重症
臨床で使用するときは
THIスコア:0~16 軽症 18~56 中等症 58~100 重症として簡便にして用います。
軽症から中等症にはうつ傾向はほとんどなく、重症の約半数にうつ傾向が認める報告があります。
➡ 相手(耳鳴り)を知ること
『耳鳴りのメカニズム』
音は脳で聞いていることを理解して下さい。
耳は脳に音を伝える役割を持っているだけです。
難聴による聴覚神経(多くは耳に奥の蝸牛)の障害があると、脳に音の電気信号が届きにくくなります。
音の電気信号の入力低下がおこると、聞きなれない音を脳は危険信号ととらえ、聴覚中枢の一部の活性が上昇して気づかない程度の耳鳴りが強くなり耳鳴りを自覚するようになります。
👉 耳鳴りの発生への治療と音響療法
◆難聴で不足している周波数の音を脳に届けることで、脳の聴覚中枢の興奮がおさまり、長期的には耳鳴りが改善する可能性が期待できます。 難聴を自覚している方は、補聴器が最も適した道具であり治療法となります。カウンセリングと補聴器から出る心地よい音を利用した治療(TRT:耳鳴順応療法)を耳鼻咽喉科専門医・補聴器相談医では行います。
難聴を自覚している方は、補聴器が最も適した道具であり治療法となります。カウンセリングと補聴器から出る心地よい音を利用した治療(TRT:耳鳴順応療法)を耳鼻咽喉科専門医・補聴器相談医では行います。
●高度難聴でノイズが聞き取れない方
●耳鳴りの消失を強く希望する方(TRTは耳なりを気にならなくする治療で、消失させる治療ではありません)
●うつなど精神疾患の要素が強い方(心身症としての治療を優先)
上記のような方にはTRTが施行困難な場合があります。
すぐに自宅でできる音響療法は、
意識しない程度の環境音(換気扇、扇風機など)や心地よい意識しない程度で耳鳴りの8割程度の音楽や小さな音量でラジオを聴くことで、補聴器と同様の効果が期待できます。若い方は、音量を低くしスマホの落ち着いた音楽を聴くことも方法です。日常生活の中では静寂にせず、特に静かになる就寝前にこのような音響療法を積極的に行うとよいでしょう。
普段から人と会話を楽しみ、静寂を作らないことが大事です。
静かな音を聞くことが重要で、大きな音や騒音を持続して聞くことはいけません。騒音性難聴や若い方はスマホ難聴となり、若者は将来の耳鳴り予備軍となります。
ガッテンNHK:耳鳴りから注意を外す!!サイト 2020年4月1日放送も参考にしてください。
環境自然音や滝の音、ラジオの音は少し遠くの足元で壁向きにするとよいようです。波の音のように大きさに変化がある音は好ましくないようです。
耳鳴りが発生しても意識下にあれば、耳鳴りによる生活の障害はほとんど感じません。ストレス・人間関係など精神的要素は、脳の中で、記憶・本能・情動を司る大脳辺縁系と関連して、不眠・緊張・動悸・冷や汗などの自律神経症状となって表れます。
耳鳴りの発生回路と大脳辺縁系の苦痛を感じる脳との回路がネットワークを生じると耳鳴りが悪化して、耳鳴りが意識され、耳鳴りによる生活障害の悪化を招きます。
この苦痛ネットワークへの治療が、もう一つの耳鳴りの治療となります。
*カウンセリング
*認知行動療法(心理療法)
*薬物療法
を行います。
心理・生活障害が重度であれば、心療内科受診も考えます。
自宅でできることは、
ストレスをためない、良質な睡眠をとる、趣味をもち、いつも笑いがある生活を送ることです。
◆不快に感じる耳鳴りか自分で考え、耳鳴りによる生活の障害を知り、まずは生活の障害の改善を始め、生活障害が軽ければ様子を見る
◆耳鳴りを正しく知ること
◆ストレスをためない
◆静寂を作らない
◆騒音下の環境を作らない
◆趣味・社会活動など集中できるものを持ち、耳鳴りを意識しない時間を多く持つこと
◆耳鳴りを治療しようと意識せず、焦らず時間はかかっても、気づけば耳鳴りが気にならなくなるのを待つ
関連HP:認知症と耳鼻咽喉科&補聴器
参考図書:慶応大学耳鼻咽喉科関連図書(新田、小川)
自宅でできる誤嚥性肺炎予防
『誤嚥性肺炎とは』
日本は超高齢化社会に突入しいて、今後さらに高齢化率は上昇します。
加齢とともに嚥下機能は低下し、75歳以上の3割に誤嚥を認めたと報告があります。誤嚥とは、何らかの理由で飲食物などが、誤って喉頭と気管に行ってしまう状態を呼びます。夜間の唾液、食物や胃の内容物の逆流による誤嚥の影響で、体力や咳反射の低下とともに誤嚥性肺炎が発症する場合もあります。
日本人の全死亡原因(28年)の第3位になった肺炎の多くが、誤嚥性の関与が考えられています。
下記の症状があれば、誤嚥性肺炎を疑って下さい。
●飲み込みにくさ 飲み込み時のむせ、咳
●食後の残留感、痰、違和感
●食事時間が長くなる、食事量の減少、体重減少、咳痰の持続
●反復する肺炎
『誤嚥性肺炎の大きな原因は三つ』
➊嚥下がうまくできない事
❷口腔内細菌の増加
❸抵抗力・咳反射の低下
➊嚥下がうまくいくには
➡脳が食べ物を認識し口腔咽頭や手などへ嚥下命令をうまく伝達(神経内科、脳外科、リハビリ科)
➡口腔と舌の機能(歯科、耳鼻咽喉科)
➡咽喉頭の機能(耳鼻咽喉科)
➡食道の機能(消化器科)
➡全身の管理(内科、在宅医)
のすべての機能がうまくいって、上手に食べることが可能になり、認知症・脳卒中・パーキンソン病など中枢疾患があれば、嚥下全体の統合がうまく機能しなくなります。さらに、摂食・嚥下機能障害の対応には医師・歯科医師だけで十分とは言えず、栄養士、言語聴覚士、看護師、歯科衛生士、理学療法士、ケアマネージャーなどチーム医療として対応が必要です。
➡ドライマウス(口腔乾燥症)があれば、口腔・喉の潤滑液がなく、飲み込みが悪くなります。
ドライマウスは、当院HP(コラム)自宅でできるドライマス対策を参照して下さい。
👉誤嚥性肺炎より怖いのは、窒息です。高齢化に伴い増加しています。
【窒息:もち・こんにゃくなど】
意識が無い時は、すぐに救急車と心臓マッサージ
意識があり呼吸ができない、話せない、手で首をわしづかみ(チョークサイン)あれば
◇背部叩打法
◇ハイムリッヒ法youtube(乳児や妊婦は禁)
を直ちに行いましょう。背部叩打は、通常のむせや咳では行わず、背中をさすり本人の咳を促してください。
👉 まず食物を使わない
安全に自宅でできる口腔ケアや間接訓練から紹介します。
【口腔】
口腔ケアは、唾液分泌促し口腔内細菌を抑制して、不顕性誤嚥(症状がない知らないうちに進行する誤飲と肺炎)対策に重要です。入れ歯の調整を行い、自宅でできることは、入れ歯清掃、歯磨き、唾液分泌刺激となる唾液腺マッサージ、うがい、アイスマッサージなどあります。夜間に細菌が繁殖するため朝食前の口腔ケアが重要です。不顕性誤嚥とは、食事中以外の夜間などに起こる誤嚥のとこです。
口腔の健口体操少し長め動画で、口腔・喉頭・口唇の訓練がうまくできるように作られています。
【咽喉頭】
シャキア訓練 youtube エビデンスが高い手技です。
【鼻咽腔閉鎖】
軟口蓋の挙上(口蓋帆挙筋)を促し、後鼻咽腔の閉鎖を促進します。鼻から息を吸い、ストローで口からペットボトルの水に息を吐き、泡立てて下さい。腹式呼吸・呼吸機能・喉詰め発声の改善にも効果があります。
【喉頭・気管・呼吸器】
咳・痰をうまくだすには ハフィングyoutubeを行います。
むせている時の対応youtubeやさしく背中をなでて、大きく咳を促します。強く背中はたたきません。
*自宅でできる食事時の姿勢はyoutube、背もたれによりかからず、体をまっすぐにし、顎をひいた、やや前屈みの姿勢が理想です。
*誤飲を防ぐ飲み込み習慣 動画(サイト)東京医療センター:感覚器センター
必ず顎を引きます。ペットボトルは、顎を上げる事になりますので誤飲しやすくなります。
👉 食べ物を食べる直接方法(誤嚥のリスクがでてきます)
鼻で息を吸い、少し口に食べ物をいれ、飲み込み、そして口から息を吐きます:腹式呼吸が大事
*複数回嚥下:何度か嚥下して飲み込みます、食事を嚥下後、空嚥下を促します。
*交互嚥下:飲み込みやすい物と通常の物を交互に嚥下します。水分誤飲がない場合は最後に水やお茶を嚥下します。水は汚染につながりにくいためです。
*食事中は、時々声を出してもらい誤嚥が無いか確認します。
自宅でできることは:
☆1回で飲み込める量を、ゆっくり噛んで食べ、食べ物を口に詰め込み過ぎないことです。TVをつけながらの“ながら 食い”は止めて 食事に集中します。
☆煮たり蒸したり適度に軟らかく、べとつかず、まとまりやすく、適度に水分含み、トロミがある食品を選びます。
☆普段から会話を楽しみ、歌ったり、カラオケを勧めます。
☆会話をする機会が少ない方は、新聞の朗読、外国語の勉強、グループ活動、ボランティアなど社会参加を積極的に行いましょう。
❷口腔内細菌の対策
誤嚥した唾液や食物に細菌が少数ならば、誤嚥性肺炎は生じにくくなります。
口腔ケアでの、丁寧な歯磨きとうがいで、歯垢除去をしっかり行い、原因となる嫌気性菌の増殖を抑えます。
唾液は、抗菌作用があり、嚥下に必要な潤滑液となるため、前述の口腔乾燥症の対策を行います。
❸抵抗力・咳反射を保つには
気管や肺に細菌が入ってしまっても、感染を起こす前に排除できれば、肺炎を予防できます。
*睡眠・休息をよくとり、1日5000歩き、体力を維持します。
*過労・ストレスあれば抵抗力を弱め肺炎のリスクを高めます。
*肉、魚、卵、牛乳を積極的に食べ筋肉や免疫の衰えを防ぎましょう。
*肺炎球菌ワクチン、インフルエンザワクチンを接種し肺炎の重症化を防ぎましょう。
*喫煙者は、非喫煙者の4倍肺炎になり易く、禁煙が最も効果的な誤嚥性肺炎予防となります。
『栄養管理について』
7日以上経口摂取で安定した栄養が摂取できない場合は、経管栄養(短期は経鼻胃管、4週間以上PEG;胃ろう)を行います。 胃ろうは嚥下には有利に働きますが、重度嚥下機能患者では、胃ろうを行っても経口摂取が確立できない場合、予後は2年以内のようです。嚥下機能が低下すると、胃ろうを行っても、自身の唾液や口腔内細菌を無症状で誤嚥して肺炎を起こす可能性(不顕性誤嚥)は常にあります。経鼻胃管の場合、10Fr以下のチューブで、鼻孔と同側の食道入口部に挿入します。経鼻胃管そのものにも肺炎のリスクがあるため、食事の時だけ行う間欠的口腔食道経管栄養法もありますが、管理・技術面で難しいことがあります。静脈栄養は、腸を使わないため免疫力が低下しやすく、ビタミン不足に陥りやすくなります。2週間使わないと腸上皮が萎縮して栄養再開時の吸収がが極端に低下します。
『誤嚥性肺炎を予防するための避けるべき薬』
*抗精神病薬
*ベンゾジアゼピン系睡眠薬
*抗不安薬
上記は、中枢に働き、食べ物を認識し口腔咽頭や手などへ嚥下命令を伝達することに影響を与え、口腔乾燥や咳反射低下をもたらすことがあります。
その他には
*咳止め(咳反射低下、口腔乾燥)
*風邪薬(口腔乾燥、咳反射低下)
*利尿薬(口腔乾燥)
*抗ヒスタミン薬(口腔乾燥)
*抗コリン薬(口腔乾燥)
*抗癌薬(味覚障害を生じる)など避けるべき薬となり、
本当に必要な薬なのか、減らせる薬はないか担当医と相談することです。
『老人と胃食道逆流』
高齢者の女性に多く、胃食道逆流症は、腰椎後弯による前屈み姿勢や、骨粗鬆症による円背、食道裂孔ヘルニアの合併が原因となります。嚥下困難、嚥下時痛、誤嚥が問題となります。寝たきりの患者で食後2時間座位を保つと発熱の患者さんの割合が減る報告があり、胃食道逆流症と嚥下性肺炎の関連が推測されます。
自宅でできることは、
*食後2~3時間は横にならない、
*夕食やその後のデザートに甘い者、脂もの、刺激もの(コーヒー、酒は)控えめにします。
« Older Entries Newer Entries »